恶性胶质瘤是中枢神经系统的一种毁灭性疾病,尽管在过去几十年中进行了深入的研究,但恶性胶质瘤的标准治疗(SOC)仍然局限于切除和放化疗。
CAR-T细胞疗法已经在血液瘤的治疗中显示出卓越的治疗效果,目前人们已经设计了大量CARs并对其进行了胶质瘤试验,具有很好的治疗前景。
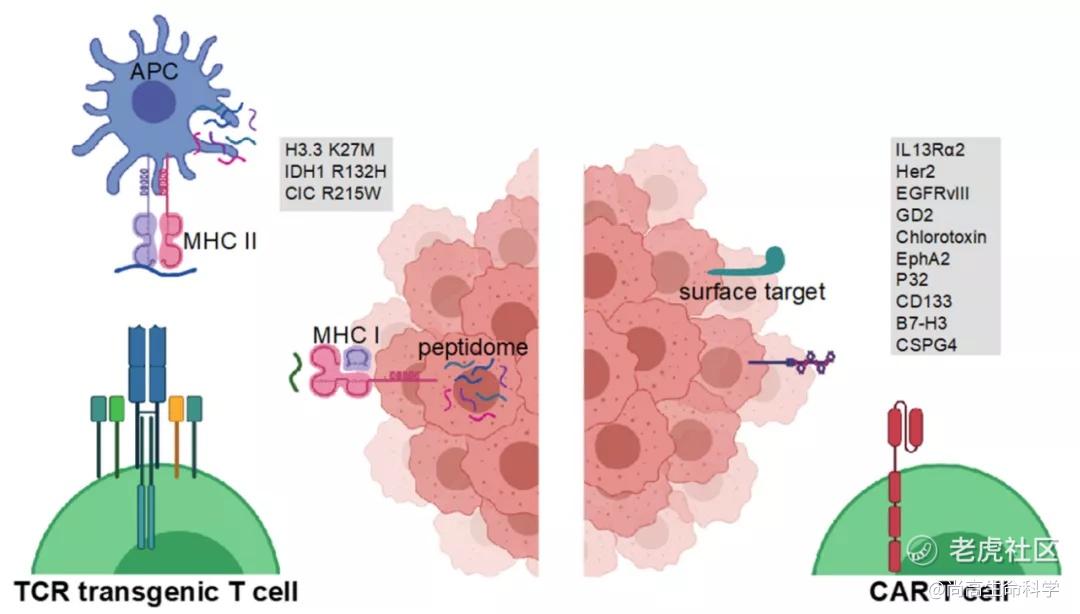
胶质瘤CAR-T细胞治疗的靶点
IL13Ra2
IL-13受体亚单位α-2( IL13Ra2 )是GBM中第一个用于CAR-T细胞治疗的靶点。IL13Ra2在GBM患者的肿瘤细胞上高表达,而在健康组织( 睾丸除外 )低水平表达,使其成为靶向治疗的合适靶点。
第一个靶向IL13Ra2的CAR于2004年开发,它由一个细胞外改变的IL13结构域组成,该结构域与免疫球蛋白跨膜结构域和一个CD3 zeta胞内部分相连。其后的第二代CARs包括了共刺激4-1BB结构域,其表现优于第一代CARs。进一步的改进,如在CAR-T细胞中添加激活诱导的IL-15表达,可使CAR-T细胞增殖、细胞因子产生以及持续性增加。
第一个评估IL13Ra2特异性CAR-T的人体内临床试验于2015年完成,共招募了三名复发性GBM患者。总体而言,这些患者的治疗耐受性良好,仅出现暂时性脑炎症事件,表明T细胞产物的耐受性良好。值得注意的是,在一名患者中报告了CAR-T治疗后肿瘤IL13Ra2表达的降低,表明治疗驱动的抗原丢失。脑室内IL13Ra2 CAR-T细胞治疗目前正在室管膜瘤、GBM和髓母细胞瘤的1期临床试验中进行评估( NCT04661384 ),而肿瘤内给药正在复发或难治性恶性胶质瘤中进行试验( NCT02208362 )。
HER2
人类表皮生长因子受体2( Her2 )在大约80%的GBM患者中表达。Her2特异性CAR-T细胞在几种肿瘤模型中表现出临床前疗效,被证明能有效靶向Her2阳性胶质瘤细胞和胶质瘤干细胞,并导致GBM异种移植物的退化。
最近,据报道,来源于人类NK细胞系NK-92的Her2特异性CAR-NK细胞可特异性裂解GBM来源的细胞系,并在异种移植物和免疫活性小鼠模型中显示体内抗肿瘤活性。这种Her2 CAR-NK细胞目前正在一期临床试验( NCT03383978 )中进行研究。
此外,在GBM中,使用来源于病毒特异性T细胞( VST )的HER2特异性CAR-T细胞进行的1期剂量递增研究显示,17名患者具有良好耐受性,且无剂量限制毒性作用。然而,HER2-VST CARs在外周血中并未扩增,临床疗效有限,平均OS为11.1个月。
EGFRvIII
表皮生长因子受体变异体III( EGFRvIII )源于野生型EGFR的扩增,在大约30%的GBM患者中表达。在各种临床前模型中,针对EGFRvIII的疫苗或抗体治疗已被证明可提高存活率和长期免疫记忆,表明EGFRvIII可作为细胞治疗的有效靶点。
人们已经广泛研究了使用EGFRvIII靶向CAR-T的可行性。2017年,O'Rourke及其同事发表了第一篇使用EGFRvIII靶向CAR-T的人体研究。10名患者接受单次外周注射CAR-T细胞。结果显示, CAR-T细胞可有效地转运到大脑,然而,CAR-T细胞浸润导致Treg细胞丰度增加,抑制分子如程序性死亡配体1( PD-L1 )、转化生长因子ß( TGF-ß )和IL10的表达增加。最近,针对颅内肿瘤( 包括GBM )的EGFRvIII特异性CAR-T细胞临床试验因缺乏资金、观察到的毒性或缺少客观临床反应而在完成前终止( NCT01454596、NCT02664363、NCT02209376、NCT0328363 1)。
GD2
双唾液酸神经节苷脂( GD2 )在神经母细胞瘤中经常性过表达,在健康组织中仅有限表达,可将其归类为肿瘤相关抗原。CAR-T细胞疗法能够在异种移植模型中清除肿瘤进展。抗GD2的CAR-T细胞在H3.3.K27M的PDX模型中也显示出巨大的临床前疗效。
然而,伴随着强大的抗肿瘤作用,也观察到免疫缺陷小鼠出现严重的神经炎症。GD2 CAR-T细胞治疗目前在弥漫性中线胶质瘤的1期临床试验( NCT04196413 )中进行测试,四名患者中有三名表现出明显的神经功能缺损改善以及放射学改善。此外,未观察到靶向非肿瘤毒性。其它还包括联合组成性活性IL7受体( NCT04099797 )以及在复发性胶质瘤( NCT03423992 )中测试。
Chlorotoxin
Chlorotoxin是一种毒液衍生肽,可与GBM细胞特异性结合。最近,研究人员开发了一种基于Chlorotoxin的CAR-T,可有效地靶向具有异质性表达GBM相关抗原( 如IL13Rα2、HER2和EGFR )的肿瘤。值得注意的是,基于Chlorotoxin的CAR-T需要在肿瘤细胞上表达基质金属蛋白酶2( MMP2 )才能有效结合。目前,一项1期临床试验正在招募患者( NCT04214392 ),该试验评估MMP2阳性复发或进展性GBM中具有Chlorotoxin肿瘤靶向结构域的CAR-T细胞。
EphA2
Ephrin A型受体2( EphA2 )是一种受体酪氨酸激酶,与EphrinA家族配体结合,其下游信号参与迁移、增殖、分化和整合素介导的粘附。它被看作是胶质瘤相关抗原,在健康组织中表达有限,除了某些上皮细胞。
一些临床前研究使用EphA2导向的CAR-T细胞治疗GBM异种移植物,并显示出针对胶质瘤细胞的有效抗肿瘤活性。然而,迄今为止,评估EphA2靶向CAR-T细胞的临床研究尚未启动。
P32
P32,也称为C1QBP,有报道称其在肿瘤细胞和肿瘤相关内皮细胞中表达。最近,Rousso Noori等人报道P32在小鼠和人类胶质瘤细胞上特异表达。在他们的研究中,CAR-T细胞疗法能够减少异种移植和同基因小鼠模型中的肿瘤生长。可以预期P32作为CAR-T细胞靶点的进一步开发。
CD133
CD133是一种五次跨膜糖蛋白,主要表达于癌症、造血和神经干细胞。在造血干细胞人源化NOD scid γ( NSG )小鼠中,脑室内注射CD133特异性CAR-T细胞被证明是有效的,并且不会导致CD34 CD133双阳性造血细胞的频率降低。到目前为止,尚未启动使用CD133特异性CAR-T细胞的1期临床试验。
CSPG4
硫酸软骨素蛋白多糖4( CSPG4 )是一种I型跨膜蛋白,在67%的GBM中过表达。CSPG4高表达的GBM被认为比低表达的GBM更具攻击性。CSPG4特异性CAR-T细胞与表达CSPG4的原代GBM细胞系共同培养时,或在荷人GBM裸鼠体内注射时,观察到特异性和细胞比率依赖性杀伤。在这些PDX模型中,未观察到相关的治疗后抗原丢失。到目前为止,还没有针对胶质瘤中CSPG4的临床试验。
B7-H3
B7同源物3( B7-H3 )是一种I型跨膜蛋白,在76%的GBM中过表达。在裸鼠体内使用已建立的人脑胶质瘤细胞系,瘤内注射B7-H3特异性CAR-T细胞,可产生不依赖于应用共刺激域的持久反应。
最近,B7-H3已经成功地应用于B7-H3-CD70串联双靶点CAR-T细胞。与单个靶向CD70或B7-H3相比,双靶点CAR-T细胞治疗观察到临床前存活率的提高。目前,正在招募患者进行三项临床试验,研究B7-H3特异性CAR-T治疗复发性或难治性GBM或各种其他中枢神经系统( CNS )肿瘤。
克服CAR-T细胞治疗的耐药性
神经胶质瘤表现为一个高度免疫抑制的微环境,因此,使用免疫调节剂的CAR-T细胞组合疗法势在必行。
Agliardi等人报道了在肿瘤内应用IL-12,通过增强细胞毒性和将肿瘤微环境重塑为更具炎症性的状态来增加对EGFRvIIICAR-T细胞治疗的反应。抗GD2 CAR-T细胞已用IL-15细胞因子结构域修饰,表达CAR的T细胞在重复抗原暴露后显示出延长的抗肿瘤活性,克服了耗竭。此外,在GBM异种移植物中,替莫唑胺增强了CAR-T细胞的扩增和持久性,延长了荷瘤小鼠的生存期。
当仅针对单个肿瘤抗原时, 抗原丢失被认为是一种常见的肿瘤逃逸机制 。一些报告显示,当多种抗原被靶向时,CAR-T细胞产品的疗效得到改善,对CAR治疗的耐药性降低。然而,将CAR-T细胞导向多个靶点也会增加非靶点效应的风险,针对多种抗原的临床试验尚未启动。
通常,肿瘤抗原的下调是通过表观遗传沉默介导的。因此,使用表观遗传药物调节CAR-T细胞靶点的表观遗传沉默很有诱惑力。在一些实体瘤中,阻断DNA甲基转移酶与CAR-T细胞治疗相结合在临床前模型中显示出疗效改善的迹象。在髓母细胞瘤异种移植模型中,去甲基化剂氮胞苷导致CAR-T细胞治疗后靶向表达增加和存活时间延长。
胶质瘤CAR-T细胞治疗的前景
脑肿瘤有效细胞治疗的主要障碍仍然是 转基因T细胞的充分渗透、持久性和恢复力,以及克服敌对的脑肿瘤微环境 。最近的研究表明,IDH突变状态与抗原呈递能力降低有关,尤其是在IDH突变肿瘤微环境中,T细胞被严重排斥。间充质亚型胶质母细胞瘤被认为是免疫上更活跃的胶质母细胞瘤亚型,这些胶质瘤实体或胶质母细胞瘤亚型的特异性提示可能需要适当调整细胞疗法。
目前克服主要障碍的概念包括在临床前和早期临床试验中 使用替代应用途径和组合治疗 。脑肿瘤中存在相关外周抗原呈递的证据。然而,到目前为止,尚不清楚抗原呈递是否对胶质瘤局部或系统应用TCR或CAR-T细胞的疗效有影响。如果系统性抗原呈递被证明是相关的,那么已经设计的基于合成疫苗的体内CAR-T细胞增强概念将变得重要。一些试验甚至在未完成前就终止,以寻求联合治疗,即免疫检查点抑制。
CAR和TCR-T细胞治疗既有独特的优点也有缺点,两种细胞治疗概念的结合应该在不久的将来进行临床前探索。同时,诱导细胞系统正在临床前开发中,以减少靶向非肿瘤副作用。此外,对于生物标记物评估也非常重要,在治疗开始时,先前的活检或切除的肿瘤组织应能够代表当前的肿瘤疾病。
小结
与树突状细胞疫苗、肽疫苗或TIL治疗等其他胶质瘤免疫治疗方法相比,CAR和TCR-T细胞治疗自己各自独特的优点。胶质瘤中的许多靶点已经在CAR-T细胞治疗的临床前和临床研究中被测试,许多靶点表现出良好的应用前景。随着联合治疗和CAR/TCR-T细胞治疗本身的进一步发展,过继性T细胞疗法与其他肿瘤一样将表现出治愈胶质瘤的潜力。
来源:BiG生物创新社
精彩评论